L’articolazione della spalla è costituita da tre ossa – omero, clavicola e scapola – connesse da muscoli, tendini e legamenti.Tutte queste strutture si muovono reciprocamente, senza attriti, grazie alla presenza di una borsa che, contenendo fluido oleoso, funziona come un cuscinetto.
La spalla è un’articolazione molto complessa la cui peculiarità è legata all’enorme libertà di movimento, permesso dalle dimensioni ridotte della glenoide rispetto alla testa omerale, che consente di portare la mano in quasi tutti i punti dello spazio.
Nella definizione di instabilità della spalla rientrano differenti quadri nosologici, quali le lussazioni della spalla, le sublussazioni della spalla e la patologia da iperlassità.
Sono state proposte diverse classificazioni e noi ci riferiremo all’instabilità che interessa i pazienti con segni di lassità congenita generalizzata, associata a instabilità di spalla bilaterale e multidirezionale (anteriore, posteriore e inferiore).
L’instabilità della spalla può anche essere acquisita in sportivi quali ginnasti, pallavolisti, sollevatori di pesi e nuotatori.
Il meccanismo patogenetico è da ricercarsi nella reiterazione dei movimenti sopra il capo che a causa della lassità articolare creano sollecitazioni meccaniche anomale su strutture nervose e tessuti molli periarticolari (microtraumi ripetuti) fino a dare origine al dolore.
I sintomi più comuni consistono nel dolore alla spalla e/o disturbi tipo “braccio morto” o parestesie all’arto superiore durante le attività della vita quotidiana o sportiva che fino ad allora erano risultate asintomatiche.
Anche uno o più episodi di lussazione, o più spesso sublussazione senza un trauma significativo, rientrano nel quadro sintomatologico.
Per avere accertamenti sullo stato delle strutture capsulari, tendinee e muscolari, e del cercine, il medico prescriverà esami strumentali.
Nel caso dell’instabilità della spalla, il trattamento conservativo rappresenta un primo approccio nella gestione della complessa situazione clinica.
Il percorso riabilitativo è finalizzato principalmente al miglioramento della biomeccanica articolare con esercizi per i muscoli che stabilizzano l’articolazione. In particolare negli sport “overhead” bisogna rinforzare tutti i muscoli della cuffia perché sono coinvolti nel controllo della traslazione omerale.
Per ovviare al deficit della coordinazione è fondamentale il recupero del controllo neuromuscolare della spalla. Gli esercizi per la coordinazione possono trovare la giusta applicazione nella rieducazione sul campo, dove il paziente viene sottoposto a esercitazioni dinamiche e maggiormente specifiche.
Soltanto nel caso in cui dopo almeno 6 mesi di terapia conservativa non fossero raggiunti risultati soddisfacenti, verrà proposto l’intervento chirurgico, che dovrà essere comunque seguito da un trattamento riabilitativo adeguato.
Episodi di lussazione recidivante o di instabilità della spalla cronica vanno valutati per scegliere il trattamento chirurgico più adeguato.
La chirurgia può restituire il controllo all’articolazione scapolo-omerale, aumentando l’effetto contenitivo delle strutture deputate alla stabilità statica, come la capsula e il cercine glenoideo.
Dopo l’intervento il dolore sarà piuttosto intenso, ma verrà controllato con i farmaci antidolorifici e l’applicazione di ghiaccio.
In seguito all’intervento in artroscopia, si dovrà portare un tutore per 3 settimane. Alla sua rimozione si potrà iniziare il percorso riabilitativo.
Il percorso riabilitativo per instabilità della spalla ha lo scopo di raggiungere il massimo recupero funzionale e il suo inizio molto precoce è dovuto al fatto che in questo modo si può agire tempestivamente per lavorare in maniera specifica sull’extrarotazione.
Si procede quindi con terapie fisiche e lavoro decontratturante sul cingolo scapolare, associato a mobilizzazioni attive ed attive/assisti, anche attraverso l’idrokinesiterapia dove si sollecita la spalla anche a 90° di elevazione e abduzione.Il primo obiettivo da raggiungere è ridare al paziente la piena articolarità della spalla per poter svolgere le attività della vita quotidiana (guidare, lavorare, ecc.). Succesivamente oltre all’attivita passiva svolta dal rieducatore, su tutte le direzioni. Verrà data maggior importanza allo stretching capsulare e al recupero delle rotazioni.
Ad articolarità completa si inizia a rinforzare tutto il cingolo scapolare, correggendo le eventuali discinesie presenti anche prima dell’intervento, rinforzando i muscoli del braccio, associando sempre lavori assistiti di stretching della capsula. Il ritorno all’attività sportiva non può prescindere in questa fase anche dal lavoro di core stability.
La spalla, che ormai ha un adeguato livello di forza, inizia a subire delle sollecitazioni su tutte le direzioni, a intensità crescente (palla a muro, superfici instabili, lanci, ecc.). In questa fase della riabilitazione si comincia il lavoro specifico senza l’uso degli attrezzi. Si esegue la propedeutica al campo con sedute di neuro plasticità in acqua.
Per chi pratica sport è necessario dopo aver raggiunto il massimo recupero in ambiente protetto iniziare a ritrovare il gesto specifico e quindi inizia la riabilitazione sul campo sportivo. Questa fase prevede una progressione che vede l’utilizzo di superfici instabili, lancio a diversi gradi con palle a diametro progressivo, inserimento di contrasti con sagome fisse, contrasti contro sagome in movimento, utilizzo dell’attrezzo sportivo (racchette, mazze da golf, ecc.) sia con vincoli e resistenze sia libero.
A questo punto sarà recuperata la completa gestualità e si potrà ricominciare a praticare qualsiasi sport.
La frattura della clavicola consiste nella rottura dell’osso lungo che decorre orizzontalmente dalla parte superiore dello sterno alla parte superiore della scapola. Queste fratture sono solitamente conseguenti a una caduta su un braccio teso o a un colpo diretto.
Quando la frattura è completa, il frammento mediale si porta in alto per azione dello sternocleidomastoideo, mentre il frammento laterale va in basso per l’azione del deltoide e del peso del braccio.
Il dolore in sede di frattura potrebbe essere talmente intenso da renderti incapace di muovere l’arto. L’area appare gonfia con presenza di deformità a livello dei capi di fratture che altera il normale profilo della spalla.
La guarigione della frattura della clavicola avviene tanto più velocemente quanto più i frammenti sono allineati, e questo richiede che la spalla venga trazionata all’indietro dal bendaggio funzionale “a 8”, fastidioso ma necessario. La clavicola guarisce in circa tre settimane, ma se i monconi sono molto scomposti verrà prolungata l’immobilizzazione. Alla rimozione del bendaggio è presente un callo osseo esuberante percepito alla palpazione come gradino e spesso anche ben visibile. Si evita, se possibile, di trattare chirurgicamente questa lesione.
La riabilitazione della frattura della clavicola è molto importante: alla rimozione del bendaggio è opportuno cominciare un ciclo di terapie in piscina e in palestra per recuperare al più presto l’articolarità della spalla, la forza dei muscoli e il controllo neuromotorio della spalla.
Nella fase acuta del trauma, in attesa dell’intervento medico è importante immobilizzare la parte lesa per evitare il più possibile movimenti che intensificherebbero la frattura e il dolore.
Raramente il trattamento è chirurgico a causa dell’esiguità del tessuto sottocutaneo che espone l’osso a infezione e al rischio di pseudoartrosi.
Per questo motivo la maggior parte delle fratture di clavicola viene trattata con un protocollo riabilitativo specifico. Dopo la rimozione definitiva del bendaggio il trattamento consiste in una prima fase di recupero della piena articolarità su tutti i piani della spalla in piscina, attraverso esercizi di fluidità e mobilità attiva e passiva.
Successivamente il protocollo prevede il recupero della forza degli stabilizzatori della scapola, del cingolo scapolare, attraverso esercitazioni in palestra con elastici a resistenze crescenti, nonché il pieno recupero del controllo neuromotorio attraverso la presa di coscienza della posizione dell’arto sia attraverso la continua correzione della postura da parte del rieducatore con richiami verbali (durante l’esecuzione degli esercizi) sia eseguendo gli esercizi davanti allo specchio per autocorreggersi.
Il percorso rieducativo termina con esercitazioni propriocettive e sport specifiche (soprattutto per l’extrarotazione) in campo per la ripresa sportiva. Solitamente le fratture di clavicola si risolvono positivamente in 8-12 settimane dopo il trauma.
La capsulite adesiva della spalla, volgarmente detta spalla congelata, è una patologia infiammatoria che causa la perdita di mobilità dell’articolazione omero scapolare. È una patologia in cui tipicamente i sintomi si presentano in maniera lieve e peggiorano gradualmente nel tempo.
Può essere idiopatica o secondaria a traumi dell’articolazione e interventi chirurgici soprattutto se trattati con immobilizzazione prolungata. E’ caratterizzata da una progressiva scomparsa dell’articolarità a causa della perdita di flessibilità della capsula.
Nei pazienti con diabete mellito insulino dipendente si può instaurare una forma di capsulite adesiva più tenace e difficile da trattare. Altre cause predisponenti possono essere l’ipotiroidismo, la malattia di Parkinson, un recente infarto miocardico, la terapia con Fenobarbital.
Nella prima fase della patologia si forma un tessuto cicatriziale attorno alla capsula che progressivamente si organizza. Il paziente riferisce sensazione di dolore diffuso che aumenta durante la notte e il ROM inizia a ridursi.
In un secondo momento la spalla va incontro a una artrodesi fibrotica e il ROM è significativamente limitato. Più la spalla diventa rigida, più diminuisce il dolore.
Successivamente riprende gradualmente la mobilità con una sintomatologia dolorosa modesta (questa fase si può presentare in un tempo molto variabile fino ad arrivare a 18-24 mesi dall’esordio).
I segni classici di questa patologia sono dolore e progressiva perdita di articolarità in assenza di traumi noti.
La diagnosi nella fase attiva è spesso difficile: il paziente presenta una limitazione del movimento su tutti i piani (soprattutto intra ed extra-rotazione), sia attivo che passivo, di almeno il 50% rispetto al controlaterale.
Sono presenti difficoltà nelle attività quotidiane, come nel vestirsi e svestirsi e nei movimenti sopra il capo.
Per evidenziare depositi calcifici o escludere altre patologie verranno prescritte radiografie in proiezioni standard.
Il processo di recupero è di solito molto lento e può richiedere più di 2 anni. La riabilitazione consiste in attività finalizzate al recupero dell’articolarità, sia in palestra che in piscina.Possono essere indicate terapie fisiche. Utile l’uso di terapia farmacologica.
Dopo 12 mesi di trattamento con scarsi risultati può essere indicata la mobilizzazione in anestesia o l’artrolisi artroscopica.
La frattura dell’omero prossimale è un frattura molto comune della spalla.
Particolarmente comune negli individui anziani a causa dell’osteoporosi, l’omero prossimale è tra le ossa che si rompono più frequentemente in una spalla.
Una frattura dell’omero prossimale si verifica quando la sfera dell’articolazione della spalla, la testa dell’omero (l’osso del braccio) si rompe. La frattura quindi si localizza in cima all’osso del braccio (omero).
La maggior parte delle fratture dell’omero prossimale non sono scomposte (non sono fuori posizione), ma circa il 15-20% di queste fratture sono scomposte e queste possono richiedere un trattamento più invasivo.
La spalla è un’articolazione molto complessa la cui peculiarità è legata all’enorme libertà di movimento, permesso dalle dimensioni ridotte della glenoide rispetto alla testa omerale, che consente di portare la mano in quasi tutti i punti dello spazio.
In questa tipologia di pazienti il meccanismo traumatico è spesso una banale caduta (soprattutto in soggetti con osteoporosi), spesso con gomito esteso e mano atteggiata in difesa, mentre nei soggetti più giovani le cause più comuni sono i traumi violenti, le cadute dall’alto, gli incidenti stradali e i traumi sportivi.
La sintomatologia è caratterizzata da dolore intenso sopra l’area della lesione e immediata impotenza funzionale, con arco di movimento limitato su tutti i piani dello spazio e ridotta forza dei muscoli della spalla. Il dolore peggiora anche con minimi movimenti della spalla.
Il tipo di trattamento dipende dalla composizione della frattura.
Nel caso di frattura composta dell’omero con modesta dislocazione, si ricorre a un trattamento di tipo conservativo con immobilizzazione della spalla mediante tutore per almeno quattro settimane, associato a un ciclo di riabilitazione.
La tipologia di trattamento chirurgico è variabile in base alla sede della frattura (piccola tuberosità dell’omero, grande tuberosità dell’omero, testa omerale e collo anatomico) e al numero di frammenti ossei (2,3,4 parti).
Indipendentemente dal tipo di intervento effettuato è indispensabile la mobilizzazione precoce per prevenire la rigidità post-traumatica.
La mobilizzazione passiva viene iniziata al più presto, nell’arco libero da dolore. Il medico gestore mantiene un contatto continuo con il chirurgo, per stabilire insieme i tempi e le modalità del recupero articolare.
Per verificare il mantenimento dei rapporti e la stabilità della frattura sintetizzata vengono eseguiti frequenti controlli radiografici. È opportuno eseguire anche una risonanza magnetica per controllare le condizioni dell’osso della testa omerale che in caso di frattura prossimale dell’omero può andare incontro a necrosi.
Le fasi di recupero della coordinazione e della gestualità sportiva possono essere eseguite alternando sedute in palestra con sedute in campo, dove la coordinazione tra i movimenti del tronco e dell’arto superiore, e quindi della catena cinetica complessiva, vengono analizzati e rieducati al meglio.
Il periodo di trattamento richiede non meno di 3-4 mesi di terapie per il recupero dell’articolarità e della funzionalità.
Nel caso di frattura composta dell’omero con modesta dislocazione si ricorre a un trattamento di tipo conservativo con immobilizzazione della spalla mediante tutore per almeno quattro settimane, associato a un ciclo di riabilitazione, che può cominciare già dopo una settimana con esercizi pendolari e caute mobilizzazioni per diventare più intenso dopo tre settimane.
A partire dalla terza settimana dall’intervento possono essere messi in atto esercizi di cauta mobilizzazione assistita, privilegiando i movimenti in elevazione sul piano scapolare e facendo molta attenzione invece nelle rotazioni.
Dopo il controllo radiografico a trenta giorni, se l’ossificazione procede bene, il programma riabilitativo prevede il rinforzo di cuffia dei rotatori, stabilizzatori della scapola e propriocezione.
Andranno eseguiti quindi esercizi pendolari, esercizi di riattivazione degli stabilizzatori della scapola, massaggio del cingolo scapolare, soprattutto del trapezio superiore e dell’elevatore della scapola spesso contratti.
È molto utile il trattamento rieducativo in acqua che consente un maggiore rilassamento muscolare.
Dalla 6° settimana post-operatoria si può agire maggiormente sulla mobilizzazione, rispettando comunque il dolore e il completamento della cicatrizzazione dei tessuti; l’inserimento nel protocollo di esercizi attivi per la cuffia dei rotatori andrà concordato con il chirurgo onde evitare scomposizioni della frattura sempre possibili nei primi mesi dall’intervento.
La prognosi è di circa 3 mesi di terapie per il pieno recupero dell’articolarità e di 4 mesi per il ritorno allo sport in pazienti sportivi.
La lesione SLAP, o SLAP lesion (Superior Labral Anterior to Posterior), è la lacerazione della porzione superiore del cercine glenoideo dell’articolazione gleno-omerale della spalla.
IL cercine è un anello di cartilagine che serve a stabilizzare l’articolazione; questo, per cause traumatiche, per overuse o solo per invecchiamento si strappa in corrispondenza dell’inserzione del capo lungo del bicipite.
Raramente la comparsa dei sintomi è successiva a un traumatismo ben definito; più spesso la storia clinica riconduce a molteplici episodi traumatici durante attività “overhead”.
Molto spesso si è in grado di riprodurre la lussazione volontariamente e più comunemente ciò avviene in posizione di lancio.
La lesione SLAP è difficile da diagnosticare in quanto esistono molte altre condizioni che presentano sintomi simili, tra cui altri tipi di lesioni alla spalla nella cuffia dei rotatori, la lesione del sovraspinato o una lussazione.
Nel contesto della diagnosi clinica della spalla al paziente verrà chiesto da quanto tempo duri il dolore, se vi siano determinati movimenti che rendono il dolore più intenso e se vi siano già stati problemi simili in passato.
Possono presentarsi sintomi come sensazione di scatto o schiocco quando si muove la spalla, dolore durante il sollevamento e l’abbassamento del braccio, dolore quando ci si sdraia sulla spalla interessata, instabilità della spalla, arco di movimento limitato e perdita di forza nel braccio.
Nei casi più lievi l’intervento chirurgico viene evitato con l’abolizione dei gesti sportivi o lavorativi “overhead” che stressano la lesione.
La riabilitazione deve enfatizzare il rinforzo dei muscoli intrarotatori cercando di recuperare il più in fretta possibile l’articolarità completa senza però forzare l’extrarotazione.
Esercizi di stretching della capsula e della cuffia posteriore possono alleviare i sintomi.
Il trattamento chirurgico della Slap Lesion consiste nella regolarizzazione del cercine glenoideo, nell’ancoraggio del margine distaccato del labbro glenoideo con viti riassorbibili e tenodesi e ancoraggio del capo lungo del bicipite brachiale (CLB) quando più del 50% della sua inserzione è stato coinvolto associato o meno a intervento sulla cuffia dei rotatori e può essere condotto o per via artroscopica o a cielo aperto.
A volte si cerca di limitare chirurgicamente l’extra-rotazione e in tal caso si eseguono procedure complesse agendo o sui tessuti molli come avviene nell’intervento di Putti-Platt (plastica della cuffia e accorciamento del sottoscapolare) o creando un “blocco” osseo come avviene nell’intervento secondo la tecnica di Latarjet (trasposizione della coracoide).
In seguito all’intervento chirurgico di Slap Lesion è indispensabile eseguire un accurato programma di riabilitazione.
Dopo l’intervento viene generalmente posizionato un tutore in moderata abduzione in posizione neutra per 3-4 settimane.
Tra la 3° e la 6° settimana post-operatoria verrà concesso un graduale recupero della mobilità passiva su tutti i piani.
A questo punto si può incrementare il lavoro di articolarità per raggiungere la mobilità completa dopo 10-12 settimane da intervento.
A partire dalla 3° settimana si può iniziare un rinforzo isometrico submassimale con attenzione agli esercizi che possono sollecitare il capo lungo del bicipite; la mobilità attiva viene tuttavia mantenuta sotto i 90° di elevazione fino a circa 6 settimane dall’intervento quando si completa la fase di protezione.
Nei pazienti sportivi il programma riabilitativo sarà più aggressivo e accelerato e mira a recuperare la completa articolarità a 6-8 settimane dall’intervento (se non si inizia a mobilizzare subito la spalla aumenta il rischio di avere una rigidità di spalla con deficit soprattutto della extrarotazione).
Per il ritorno all’attività sportiva (sport di contatto e sport di lancio) servono circa 6 mesi dalla data dell’intervento.
In caso di lesione del tendine del capo lungo del bicipite omerale, a causa della propria origine e decorso anatomico, dovrà essere valutato quindi non solo il gomito ma anche la spalla.
Questo genere di patologia spesso è associata anche ad altre problematiche di spalla come tendiniti o tendinosi alla cuffia dei rotatori, instabilità di spalla o lesioni SLAP.
Colpisce in particolare 2 categorie di pazienti:
• Sportivi che praticano attività dove il braccio deve operare al di sopra del livello della testa “sport overhead” (pallavolo, tennis, pallamano, nuoto)
• Persone anziane che hanno già una degenerazione generalizzata di tutta l’articolazione della spalla
I meccanismi di lesione sono disparati. In molti casi si tratta di un momento di contrazione muscolare improvvisa in trazione o in compressione: raccogliere un oggetto che sta cadendo al volo, schiacciare un pallone, sollevamento di carichi molto pesanti.
Il punto in cui il capo lungo tende a erodersi maggiormente è quello di contatto con il solco dell’omero predisposto al mantenimento della sua posizione, ma a volte la frattura può avvenire appena sotto il punto di inserzione. Il punto in cui il capo lungo tende a erodersi maggiormente è quello di contatto con il solco dell’omero predisposto al mantenimento della sua posizione, ma a volte la frattura può avvenire appena sotto il punto di inserzione.
La lesione del capo lungo del bicipite omerale non dà quasi mai dolori insostenibili. Spesso può presentarsi un indolenzimento od uno scricchiolio al movimento ,comunque del tutto sopportabile. Al momento della completa rottura del tendine il dolore tende a sparire, mentre la massa muscolare che non è più sostenuta cade alla base del braccio, formando un rigonfiamento caratteristico che un medico sa senz’altro riconoscere. C’è comunque da dire che se il capo corto del muscolo è sano, il muscolo continua ad essere ancorato all’articolazione e quindi a funzionare; sicuramente il braccio risulta più debole, ma è comunque possibile effettuare la maggior parte dei movimenti.
La diagnosi è prevalentemente clinica. Un’eventuale ecografia può essere utile nei pazienti con dolore cronico di spalla nei quali si sospetti una lesione della cuffia dei rotatori.La terapia cambia in base al soggetto ed allo stato dei tessuti tendinei: spesso in soggetti anziani o nei giovani che presentano solo una lesione parziale e non svolgono sport o lavori particolarmente pesanti per la spalla, la terapia è prevalentemente conservativa
Essa non prevede cioè alcuna operazione, ma si assumono antidolorifici in caso di dolore e si segue un programma fisioterapico che preveda sedute di tecarterapia o magnetoterapia in grado di stimolare la rigenerazione dei tessuti; il tutto accompagnato sempre da un programma fisioterapico a ottenere la flessione completa del gomito e il recupero della forza.
Se invece il soggetto è uno sportivo o ha comunque bisogno di utilizzare tutta la forza che la spalla può concedere, è possibile sottoporsi ad un’operazione chirurgica se i tessuti sono abbastanza sani e integri da permetterlo. L’intervento avviene quasi sempre con tecnica artroscopica, in modo che le incisioni siano ridotte ai minimi termini e sia possibile inserire delle sonde che, manovrate dall’esterno, possono ripulire l’area dall’eventuale tessuto cicatriziale e ancorare il legamento all’osso. Solo casi particolarmente complessi prevedono un’operazione a cielo aperto.
Molto spesso capita di sentire persone colpite da una lussazione della spalla (gleno-omerale) esprimersi su ciò che gli è accaduto dicendo che gli è “uscita la spalla”.
Questo modo “popolare” di definire la lussazione della spalla (gleno-omerale) è sicuramente generico ma ha un suo fondo di verità. Ciò che avviene nell’articolazione della spalla in questi casi, infatti, è la fuoriuscita della testa dell’omero dalla sua sede naturale, cioè la scapola. Testa omerale e glena scapolare, quindi, perdono i loro rapporti reciproci.
La spalla è l’articolazione più mobile del corpo, grazie alle dimensioni ridotte della cavità glenoidea rispetto alla testa omerale, che consente ampia libertà di movimento a discapito di una ridotta stabilità.La lussazione gleno-omerale rientra nel quadro dell’instabilità della spalla assieme alla sublussazione e alla “patologia da iperlassità”. L’instabilità deriva da un episodio traumatico solitamente ad alta energia, in cui vengono lesi i legamenti gleno-omerali (in particolare, il legamento gleno-omerale inferiore), il labbro glenoideo con avulsione della capsula gleno-omerale (lesione di Bankart).
È importante conoscere la posizione dell’arto al momento del trauma per poter individuare la direzione della lussazione, che può essere:
• antero-inferiore (il processo coracoide impedisce la lussazione anteriore diretta nel movimento in abduzione e rotazione esterna);
• posteriore (movimento in intra-rotazione forzata);
• inferiore (movimento in flessione forzata).
Nel caso del primo episodio traumatico di lussazione di spalla l’immobilizzazione per tre settimane in un tutore può portare a una cicatrizzazione dei tessuti molli e ciò contribuisce a prevenire l’instabilità ricorrente, la complicanza più importante della lussazione La scelta del tutore dipende dall’ortopedico.
Nei pazienti sportivi il trattamento elettivo è quello chirurgico perché, se operati in acuto, ci sono le migliori condizioni per la guarigione, che invece vengono meno quando la lesione è inveterata (per degenerazione del cercine e marcata retrazione capsulare, condizioni tipiche della instabilità cronica).
In genere, la riduzione della lussazione, e cioè il riposizionamento della testa omerale nella sua cavità, viene effettuato con manovre specifiche e non sempre facili.
È importante sapere se si tratta del primo episodio o se ci sono stati precedenti traumatici, quale lavoro svolgi e che sport pratichi.
La riabilitazione dopo una lussazione della spalla svolge un ruolo determinante, sia perché il riutilizzo dell’arto superiore ha bisogno di un’articolazione libera e non dolente, sia perché la più frequente complicanza che si verifica dopo un episodio di lussazione è il permanere di un’instabilità che prima o poi darà luogo a una recidiva.
Inizialmente la spalla si presenterà rigida, poco mobile, molto dolente, con una muscolatura ipotrofica e, non ultimo, difesa da un paziente molto spaventato. Il nostro compito è quello di personalizzare il programma per raggiungere il delicato equilibrio che consente la maggior articolarità e contemporaneamente la maggior stabilità possibile
Episodi di lussazione recidivante o di instabilità cronica della spalla vanno valutati per scegliere il trattamento chirurgico più adeguato.
La chirurgia può restituire il controllo all’articolazione scapolo-omerale, aumentando l’effetto contenitivo delle strutture deputate alla stabilità statica, come la capsula e il cercine glenoideo.
Dopo l’intervento il dolore sarà piuttosto intenso, ma verrà controllato con i farmaci antidolorifici e l’applicazione di ghiaccio.
In seguito all’intervento in artroscopia, si dovrà portare un tutore per tre settimane. Alla sua rimozione di si potrà iniziare il percorso riabilitazione
Il percorso riabilitativo per instabilità della spalla ha lo scopo di raggiungere il massimo recupero funzionale e il suo inizio molto precoce è dovuto al fatto che in questo modo si può agire tempestivamente per lavorare in maniera specifica sull’extra rotazione.
Alla rimozione del tutore la spalla è generalmente già poco dolente, persistono solo contratture antalgiche ed edemi declivi. Si procede quindi con terapie fisiche e lavoro decontratturante sul cingolo scapolare, associato a mobilizzazioni attive ed attive/assistite. In questa fase il recupero si ottiene anche attraverso l’idrokinesiterapia dove si sollecita la spalla anche a 90° di elevazione e abduzione. Dopo la 4°-5° settimana post operatoria il primo obiettivo da raggiungere è ridare al paziente la piena articolarità della spalla per poter svolgere le attività della vita quotidiana (guidare, lavorare, ecc.). Questo obiettivo si raggiunge inserendo, oltre all’articolarità attiva, anche quella passiva svolta dal rieducatore, su tutte le direzioni. Verrà data maggior importanza allo stretching capsulare e al recupero delle rotazioni.
Ad articolarità completa si inizia a rinforzare tutto il cingolo scapolare, correggendo le eventuali discinesie presenti anche prima dell’intervento, rinforzando i muscoli del braccio, associando sempre lavori di stretching della capsula assistiti.
La spalla, che ormai ha un adeguato livello di forza, inizia a subire delle sollecitazioni su tutte le direzioni, a intensità crescente (palla a muro, superfici instabili, lanci, ecc.). In questa fase della riabilitazione si comincia il lavoro specifico senza l’uso degli attrezzi. Si esegue la propedeutica al campo con sedute di neuroplasticità in acqua. Viene eseguito un test di valutazione funzionale per monitorare lo stato di forma raggiunto.
La spalla ormai ha raggiunto il massimo recupero in ambiente protetto: dovendo ritrovare il gesto specifico, inizia la riabilitazione sul campo sportivo. Questa fase prevede una progressione che vede l’utilizzo di superfici instabili, lancio a diversi gradi con palle a diametro progressivo, inserimento di contrasti con sagome fisse, contrasti contro sagome in movimento, utilizzo dell’attrezzo sportivo (racchette, mazze da golf, ecc.) sia con vincoli e resistenze sia libero.
A questo punto sarà recuperata la completa gestualità e si potrà ricominciare a praticare qualsiasi sport.
La sindrome dello stretto toracico superiore rappresenta una entità nosologica di difficile inquadramento.
Oggi è considerata come una sindrome dolorosa cronica determinata dalla compressione di strutture nervose e/o vascolari da parte di strutture ossee o muscolari. Questa compressione può essere causata anche da un’alterazione dell’equilibrio posturale del cingolo scapolare e dall’attività prolungata dell’arto superiore sopra il capo o da problemi artrosici del rachide cervicale che possono determinare una contrattura riflessa degli scaleni.
La sintomatologia, tipicamente intermittente, è legata alla posizione dell’arto superiore ed è caratterizzata da una combinazione di sintomi e segni clinici riferiti al rachide cervicale, alla spalla, al braccio e alla mano, isolati o combinati fra loro, che solitamente peggiorano se si solleva l’arto sopra il capo per ulteriore riduzione dello spazio anatomico destinato al passaggio delle strutture vascolo-nervose.
La sindrome dello stretto toracico nel tempo può causare emicrania cronica, deficit di forza e di coordinazione dell’arto superiore, impossibilità a svolgere attività lavorative con gesti sopra il capo (imbianchino, magazziniere, ecc.), oppure portare al fenomeno di Raynaud fino alla comparsa di ulcere cutanee al braccio e alla mano.
Clinicamente è presente dolore nei gradi estremi dell’arco di movimento: la flessione e l’abduzione attiva della spalla sono limitate e si hanno compensi (sopraelevazione del moncone della spalla). Spesso i pazienti hanno difficoltà nel togliersi gli indumenti e si ha tendenza a proteggere la spalla atteggiando il braccio in adduzione e gomito leggermente flesso.
Il trattamento elettivo è quello conservativo che mira alla correzione di atteggiamenti posturali quali l’abbassamento della spalla, l’eccessiva retroposizione della spalla e comportamenti di vita sbagliati (portare oggetti pesanti, gesti sopra il capo prolungati, dormire sul lato dolente o con arto in iperabduzione).
Qualora il trattamento conservativo non dovesse portare a miglioramenti, verrà posta indicazione al trattamento chirurgico.
Nel caso della sindrome dello stretto toracico, il percorso riabilitativo inizia non prima di 3-4 settimane dall’intervento chirurgico.
Nel post-operatorio viene indossato un tutore di protezione con arto intraruotato fino alla desutura.
Potrebbero essere eseguiti alcuni esami complementari quali EMG se persistono deficit sensitivi e/o di forza all’arto superiore, un’eco-color-doppler arterioso e venoso se persistono disturbi quali riduzione del polso radiale o congestione/edema della mano e avambraccio e per il monitoraggio clinico.
Il trattamento riabilitativo post-chirurgico della sindrome dello stretto toracico differisce dal trattamento conservativo in quanto, almeno in una fase iniziale, è più mirato al recupero dell’articolarità che alla correzione degli atteggiamenti posturali scorretti.
La differenza principale deriva dal fatto che dopo un periodo di parziale immobilità dell’arto superiore del lato operato ci si dedicherà al recupero della stabilità dinamica cervico-scapolo-toracica prima di iniziare il lavoro attivo in flessione e abduzione della spalla.
Nella fase iniziale risulta pertanto molto utile eseguire terapie riabilitative anche in piscina, per velocizzare il recupero dell’articolarità.
Il primo periodo di terapie è più intenso. Per uno sportivo il numero delle sedute è maggiore (sia in termini di frequenza settimanale che di numero di settimane di terapie) e comunque la ripresa dello sport non è consigliabile prima di tre mesi dall’intervento.
Quando si parla di lesione della cuffia dei rotatori ci si riferisce ad una lacerazione nel tessuto tendineo con disinserzione dalla superficie ossea. La causa principale è rappresentata da una graduale degenerazione del tessuto tendineo. La probabilità di avere una lesione della cuffia dei rotatori cresce pertanto con l’aumentare dell’età.
La cuffia dei rotatori è costituita dai tendini di quattro muscoli che, originando dalla scapola, si inseriscono sulla testa omerale. È costituita dai tendini dei muscoli sovraspinato, sottospinato, piccolo rotondo e sottoscapolare.
Questi tendini possono andare incontro a infiammazione, lesione traumatica e lesione degenerativa con rottura parziale o completa.
La lesione della cuffia dei rotatori è la naturale evoluzione di una tendinopatia cronica della cuffia e di un conflitto esterno sotto-acromiale e interessa principalmente il tendine del muscolo sovraspinato. In questi casi il progressivo indebolimento tendineo (legato alla degenerazione) fa in modo che, soprattutto durante i movimenti di abduzione del braccio, la testa omerale risalga eccessivamente e, non venendo stabilizzata dal tendine del sovraspinato, porta a un ulteriore conflitto delle strutture acromiali.
Le rotture traumatiche della cuffia dei rotatori riguardano soprattutto pazienti giovani, sportivi “overhead” durante la pratica sportiva (come giocatori di basket, pallavolo, baseball) che riportano lesioni da sovraccarico ripetuto, oppure sono conseguenza di cadute sul moncone di spalla nel corso di incidenti. Questo tipo di infortunio è spesso associato a lussazione anteriore o a frattura dell’omero.
Il dolore è il sintomo principale: compare dopo normale attività sportiva, particolarmente dopo periodi di intensificazione dell’attività, a gradi estremi di articolarità e spesso in regione anteriore, laterale della spalla, ma anche sotto-acromiale e in abduzione/extra-rotazione e sopra i 90° di flessione. Talora compare di notte. Tendenzialmente migliora con il riposo.
L’intra-rotazione dell’omero è spesso ridotta, mentre l’extra-rotazione è aumentata rispetto al lato sano. Coesistono spesso alterazioni del ritmo scapolo-omerale.
Gli esami strumentali di riferimento sono la radiografia, per escludere la presenza di calcificazioni dei tessuti molli e studiare la forma del profilo dell’acromion della scapola; l’ecografia, per valutare la cuffia dei rotatori, il capo lungo del bicipite brachiale e la borsa subacromiale; RMN e TAC per effettuare un esame completo dell’articolazione.
Il trattamento conservativo è generalmente progettato e monitorato per consentire una buona autonomia nella vita di tutti i giorni e una ripresa sportiva, ed è impostato seguendo le cinque fasi della riabilitazione.
Il trattamento chirurgico è riservato alle lesioni parziali che non rispondono alla terapia conservativa prolungata per alcuni mesi e alle lesioni complete. Queste sembrano avere invece una prognosi peggiore e quasi sempre un’indicazione chirurgica.
Sutura della cuffia dei rotatori
La sutura della cuffia dei rotatori consiste nella riparazione chirurgica delle lesioni della cuffia dei rotatori. Può essere eseguita sia a cielo aperto che in artroscopia. In quest’ultimo caso il danno ai tessuti periarticolari è limitato e la riabilitazione è meno difficoltosa.
L’obiettivo del chirurgo è ricreare il cosiddetto “footprint”, ovvero l’esatta anatomia dell’inserzione dei tendini sull’omero. Quando la lesione è inveterata, la retrazione dei monconi tendinei e la degenerazione delle fibre sono tali da impedire al chirurgo di eseguire una re-inserzione anatomica. In questo caso si punta all’avvicinamento dei lembi della lesione.
Il buon risultato della chirurgia a lungo termine dipende dall’integrità della sutura. Nel tentativo di incrementare la percentuale dei buoni risultati a lungo termine si sta diffondendo la tecnica a doppia fila di sutura (double row).
Fondamentale nel programmare la riabilitazione è la collaborazione con il chirurgo che deve fornire informazioni riguardo le caratteristiche del tessuto, il grado di tensione delle suture effettuate e gli obiettivi che sono stati condivisi con il paziente prima dell’intervento. È fondamentale anche il monitoraggio, dovendo da un lato rispettare la guarigione biologica della sutura e dall’altro dare stimoli precoci soprattutto nell’ambito del recupero del ROM (arco di movimento).
Riabilitazione per lesione della cuffia dei rotatori
Il trattamento riabilitativo dopo lesione della cuffia dei rotatori è molto differente a seconda del tipo di intervento di ricostruzione e della finalità per la quale è stato eseguito, per cui in questa sede ci limiteremo a fornire alcuni principi base. Occorre ricordare che l’accesso artroscopico, dove possibile, presenta più vantaggi nella durata e nella qualità del recupero dell’intervento a cielo aperto.
La tempistica rieducativa dipende quindi dal tipo di intervento, dal tipo di tutore e dalla prescrizione del suo utilizzo.
Dopo la rimozione del tutore è possibile iniziare il recupero dell’articolarità in piscina con movimenti in flesso-estensione e pendolari evitando l’extra-rotazione. È la fase più delicata, vanno evitati movimenti bruschi e forzature e termina con il consulto del chirurgo solo al completamento del ROM articolare. Successivamente è necessario rinforzare i muscoli del cingolo scapolare, il deltoide, il bicipite/tricipite, il dorsale e il pettorale e successivamente gli intrarotatori ed extrarotatori di spalla attraverso esercitazioni dapprima isometriche e successivamente isotoniche con elastici a intensità crescenti.
Recuperata la forza, attraverso l’esecuzione del test isocinetico di spalla, si deve completare l’iter terapeutico con la ripresa dell’attività sportiva pre-intervento con attività di fluidità, di resistenza ed esercitazioni di educazione al movimento e prevenzione.
La lussazione della clavicola (acromion-claveare) consiste in una rottura dei rapporti articolari tra acromion (parte ossea della scapola) e l’estremità laterale della clavicola che provoca uno spostamento variabile della clavicola in base alla lesione di alcuni o tutti gli elementi stabilizzatori di questa articolazione.
Il meccanismo traumatico è più frequentemente diretto, con forza che va dall’alto verso il basso (caduta a terra, ciclismo, calcio, contatto traumatico), molto più raramente, indiretto in seguito a caduta a terra con gomito e polso estesi.
La sintomatologia della lussazione della clavicola (acromion-claveare) è caratterizzata da dolore locale e deformità del profilo acromion-claveare. La muscolatura del distretto va generalmente incontro a contrattura antalgica.
I quadri clinici sono comunque molto variabili in relazione all’entità del danno.
L’esame radiologico di base prevede proiezioni specifiche per l’articolazione acromion claveare. Anche l’esame ecografico può evidenziare le lesioni legamentose e dare indicazioni sul grado della lussazione. La risonanza magnetica è indicata nel caso si sospettino lesioni capsulo legamentose associate come la lesione della cuffia dei rotatori.
Il trattamento è generalmente conservativo e consiste nell’immobilizzazione dell’articolazione per circa 20 giorni. Ciò permette alle strutture lacerate di cicatrizzare nella posizione migliore, ma richiede, alla rimozione del bendaggio, un ciclo di rieducazione per ripristinare il movimento e per recuperare la forza, inevitabilmente compromessi sia dal trauma che dal riposo forzato.
Se la lesione è stata complessa per riavvicinare i capi articolari diventa indispensabile il ricorso alla chirurgia seguito da un trattamento riabilitativo.
La ripresa dello sport è possibile quando il movimento articolare non è più doloroso, generalmente dopo 4-8 settimane.
Il trattamento chirurgico è indicato in base alla gravità del quadro clinico e alle richieste funzionali del paziente.
Le lesioni dell’articolazione acromion-claveare vengono classificate sia in relazione all’entità della rottura legamentosa (andando dalla lesione incompleta a quella completa) che in base alla direzione della dislocazione della clavicola, dando origine a diversi quadri diagnostici.
La maggior parte di questi ha uno sviluppo terapeutico simile che inizia con l’immobilizzazione con un tutore dell’articolazione per 2/4 settimane; sintomo comune è il dolore che può persistere per un lungo periodo di tempo.
Eliminato il tutore è necessario iniziare precocemente il programma riabilitativo con l‘obiettivo primario di controllare il dolore attraverso terapie fisiche (laser, tens, ghiaccio), massaggio rilassante e decontratturante delle strutture periarticolari e riflessogeno del piriforme; parallelamente si può iniziare un lavoro di mobilizzazione a ROM ridotto a partire dalla terza settimana con graduale aumento dell’articolarità sia in piscina che in palestra.
Una volta arrivati al ROM completo è possibile iniziare il recupero della forza attraverso esercizi isometrici dei muscoli della cuffia dei rotatori e stabilizzatori della scapola; progressivamente verranno inseriti esercizi isotonici e di rinforzo anche per il sovraspinoso e deltoide ed esercizi eccentrici della cuffia dei rotatori.
Il programma riabilitativo si conclude con esercitazioni in campo di lancio e presa di oggetti su diverse superfici, di educazione al movimento e prevenzione delle recidive
Impingement (Sindrome da conflitto sub-acromiale).
La sindrome da conflitto subacromiale, altresì detta sindrome da impingement, è una patologia che provoca dolore alla spalla, causato dalla compressione del tendine del muscolo sovraspinato durante il movimento di sollevamento e abbassamento del braccio.
Ogni volta che l’arto superiore viene sollevato oltre un certo grado si verifica un restringimento dello spazio fra la testa omerale e l’acromion dove, protetti dalla borsa, scorrono i tendini della cuffia dei rotatori. Nella ripetizione di certi gesti atletici o di più normali mansioni lavorative, sia per squilibri muscolari che per l’irregolarità del profilo acromiale, l’aumento dell’attrito all’interno di questo spazio provoca dei fenomeni di infiammazione delle strutture in esso contenute (Impingement).
Questo fenomeno è definito “Sindrome da conflitto subacromiale” e, a lungo andare, può comportare la comparsa di calcificazioni estremamente dolorose associate alla progressiva degenerazione del tendine fino alla rottura. Il dolore insorge anche di notte.
Questa serie di eventi provoca inevitabilmente il mancato uso dell’arto superiore, facilitando la formazione di aderenze intra-articolari con ulteriore aggravamento del quadro clinico.
Il medico specialista va consultato tempestivamente, perché una terapia riabilitativa iniziata in modo precoce e ben condotta è in grado di interrompere il circolo vizioso che abbiamo descritto, evitando il ricorso a terapie farmacologiche e infiltrative che diventano indispensabili nelle fasi più avanzate della malattia.
Se le indagini eseguite rivelano la presenza di alterazioni anatomiche importanti, come lesione dei tendini della cuffia dei rotatori più o meno completa, o la presenza di calcificazioni molto voluminose, il trattamento più indicato sarà quello chirurgico seguito da un lungo ciclo di rieducazione.
La causa principale di impingement è lo squilibrio muscolare dei muscoli che sottendono ai movimenti della spalla, sia di origine traumatica sia overstress (sportivi che lanciano con il braccio). Questo, unito a una lassità dei legamenti della gleno-omerale, può generare una condizione di sofferenza della spalla.
Più che in altre patologie per la guarigione da lussazione della clavicola (acromion-claveare) è necessario un programma riabilitativo individualizzato e mirato al riequilibrio muscolare.
L’obiettivo della prima fase del programma riabilitativo è la riduzione del dolore, attraverso l’utilizzo di terapie fisiche (tens, laser, ultrasuoni), e il recupero del ROM articolare completo attraverso mobilizzazioni attive e passive su tutti i piani sotto soglia di dolore, stretching capsulare e muscolare e massaggio rilassante e decontratturante.
Raggiunti gli obiettivi di questa prima fase è necessario procedere alla fase principale del programma rieducativo, quella del recupero e del riequilibrio della forza rispettando la regola di rilassare il muscolo antagonista (attraverso massaggio e stretching) prima di rinforzare il muscolo agonista.
Il programma riabilitativo prevede il recupero della muscolatura di tutto il cingolo scapolare, soprattutto del sovraspinoso, dei muscoli stabilizzatori della scapola (romboidei), degli abbassatori della testa dell’omero (gran dorsale), degli extrarotatori e degli intrarotatori della cuffia.
Raggiunto il tono e l’equilibrio muscolare ottimale, si conclude il programma riabilitativo in campo attraverso l’esecuzione di esercizi propriocettivi e di recupero della coordinazione fino ad arrivare ai gesti sport specifici, cercando di fare attenzione ai sovraccarichi.
Al termine verrà consegnato un programma di esercizi di mantenimento da eseguire dopo la dimissione per mantenere l’equilibrio muscolare raggiunto.
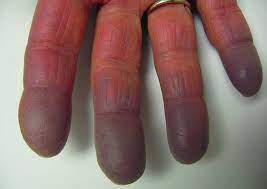
Il Fenomeno di Raynaud si manifesta per lo più nelle dita delle mani e dei piedi, spesso bilateralmente, ma può coinvolgere altre zone irrorate da piccoli vasi sanguigni più sensibili agli sbalzi di temperatura, quali punta del naso, lobi delle orecchie, lingua e labbra.
I sintomi maggiormente lamentati sono, il cambiamento di temperatura (da molto freddo a molto caldo), variazione del colore della pelle (cianosi, colorito biancastro della pelle), ipertermia (colorazione rossa della pelle), formicolio, dolore e bruciore.
La sintomatologia clinica del Fenomeno di Raynaud si manifesta solitamente dopo circa 20 minuti dall’esposizione ad un evento scatenante e la malattia può essere correlata a traumi di tipo fisico, attività lavorativa ripetitiva e utilizzo di apparecchiature che producono vibrazioni. È un fenomeno idiopatico, pertanto non si può prevenire.
È utile una regolare attività motoria della parte interessata per favorire una buona circolazione sanguigna, cicli di rieducazione motoria a secco, in acqua (Idrochinesiterapia), massoterapia cauta e drenante (in caso di gonfiore) ed elettroterapia antalgica (in caso di dolore ).
La Sindrome del Tunnel Carpale si produce per un conflitto meccanico tra contenente e contenuto all’ interno del canale del carpo. Più precisamente, il nervo mediano viene compresso contro il legamento trasverso del carpo, generando deficit sensitivi e motori.
A seconda della causa della compressione, la Sindrome del Tunnel Carpale può avere indicazione chirurgica o conservativa; in entrambi i casi, il trattamento riabilitativo ha caratteristiche comuni ma con diversi tempi di recupero .
La prima fase del protocollo riabilitativo, ha come obiettivo la riduzione della flogosi, attraverso l’utilizzo di terapie fisiche (Laser, Ipertermia, Tecarterapia, Onde D’Urto, Elettroterapie ed Ultrasioni, IdrogalvanoTerapia), quindi massoterapia drenante dell’avambraccio e della mano e recupero dell’ articolarità, in particolar modo del pollice, attraverso chinesiterapia, stretching, mobilizzazioni in trazione del polso e della mano.
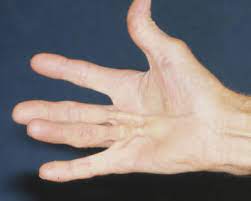
Il Morbo di Dupuytren è una progressiva retrazione dell’ aponeurosi palmare, il tessuto fibroso tra pelle e palmo della mano ed i tendini flessori.
Spesso bilaterale, ma si estende prevalentemente al 4° e 5° dito (anulare e mignolo).
Il Morbo di Dupuytren ha un’ evoluzione molto lenta (mesi/anni) ed ha spesso un andamento intermittente, senza guarigione spontanea.
Consiste in piccoli noduli fibrosi, che presto formano delle corde dure che sollevano il palmo della mano, lasciando i tendini intatti.
Il trattamento riabilitativo deve essere precoce, dopo due settimane dall’ intervento chirurgico, per contrastare l’ipergranulazione, la tensione sulla ferita e l’edema della mano, e prevede rieducazione attiva in flessione, mobilizzazione passiva in estensione e prevenzione dell’ edema. Gli esercizi devono essere preceduti da 10 minuti di massaggio con movimenti circolari, leggeri, nella zona della cicatrice.
Utile anche laserterapia ad alta potenza, immediatamente prima del trattamento.
Le distorsioni delle dita. dette anche lesioni legamentose delle articolazioni falangee, sono normalmente di 1° e 2° e colpiscono, più frequentemente, il 4° e 5° dito perché più vulnerabili. Le conseguenze sono, dolore immediato, la limitazione, che spesso è in funzione del grado di gonfiore, e l’impossibilità a chiudere il pugno.
Solitamente, dopo un bendaggio per alcuni giorni, è possibile iniziare la riabilitazione.
La prima fase del programma rieducativo delle distorsioni delle dita, è incentrata sul controllo del dolore e dell’ infiammazione con terapie fisiche (laser, ultrasuoni ed elettroterapia galvanica) e sul recupero del ROM fisiologico, con mobilizzazioni attive e passive, anche contro resistenza.
Successivamente, si passa al recupero della forza della mano con vari oggetti tipo pinza, palline, ecc. ed al recupero della capacità prensile e della motricità fine attraverso esercizi propriocettivi specifici (Ergoterapia) .
Il meccanismo traumatico più frequente per la distorsione del polso, è la caduta a terra sulla mano in estensione ed extrarotazione, che comporta uno stiramento delle strutture capsulari. Tra i sintomi più comuni della distorsione del polso, annoveriamo dolore, gonfiore, limitazione funzionale, ipostenia (debolezza) e rigidità (prevalentemente per i traumi non recenti).
Normalmente il riposo, con bendaggio, ghiaccio ed eventualmente un tutore, risolvono il dolore. Nel caso non fosse sufficiente, è possibile iniziare la riabilitazione. Il programma prevede, l’utilizzo di terapie fisiche (Laser ad Alta Potenza, Onde d‘Urto radiali, Tecarterapia) per la riduzione del dolore, mobilizzazioni attive e passive per il recupero del ROM fisiologico e massaggio dei muscoli dell’ avambraccio, per controllare le eventuali contratture muscolari antalgiche.
CHI SIAMO
Centro Fisiokinesiterapico Starbene S.r.l.
Largo Gaele Covelli, 4 – 88900 Crotone (KR)
P.Iva: 00847010790
REA: KR-125925
Codice univoco: 0000000
CONTATTI
Telefono: 0962 26961
Indirizzi email:
accettazione@starbenekr.it info@starbenekr.it
Pec: starbenekr@pec.it
Orari di Apertura
Dal Lunedì al Venerdì:
08.00/12.00 – 15:00/19:00
Sabato: 08.00/12.00